V České republice mohou dárci plazmy v soukromém centru dostat kompenzaci až 800 korun. I díky tomu patříme mezi několik států, které uspokojují potřebu plazmy v celé Evropě. Na druhou stranu se mohou vynořit otázky, zda tak nejsou odčerpáváni dárci z veřejného sektoru, nebo jestli finanční kompenzace nemůže lákat sociálně slabší, kteří by nemuseli být zcela upřímní ohledně svého zdravotního stavu. Praxe nejen u nás však ukazuje, že koexistence veřejného a soukromého sektoru dobře funguje a kompenzace nemají vliv na bezpečnost. Problematice se věnoval Kulatý stůl ZD na téma Priority českého předsednictví EU a novela směrnice EU o krvi, který se konal 12. dubna v Praze.
Podle definice Červeného kříže by dárcovství mělo být dobrovolné a bezpříspěvkové. V České republice ale mají kromě ocenění Červeného kříže dárci ze zákona nárok také na pracovní volno na cestu na odběr a zpět, mohou si z daňového základu odečíst až tři tisíce korun a komerční sektor navíc využívá možnosti vynahradit náklady vynaložené na cestu podle zákona o specifických zdravotních službách, což činí až pět procent minimální mzdy (tedy dnes až 810 korun).

Česká republika se tak řadí mezi čtyři státy (spolu s Německem, Rakouskem a Maďarskem), které umožňují finanční kompenzaci a dovolují souběh veřejných a soukromých dárcovských středisek. Díky tomuto nastavení tyto státy zajišťují více než polovinu plazmy pro celou Evropu, stále je ale třeba třetinu plazmy dovážet z USA – v EU v současné době chybí 3,8 milionu litrů plazmy potřebné k výrobě životně důležitých léčivých přípravků z plazmy (psali jsme také zde). Proto by bylo na místě, aby i v ostatních státech sáhli po přístupu, který máme u nás. Vedle národních zákonných úprav by k tomu mohla vypomoci novelizace směrnice o bezpečnosti a kvalitě lidské krve a krevních komponentů, k níž se nyní schyluje (více zde).
V rámci novelizace směrnice by tak bylo na místě objasnit rozdíl mezi plazmou používanou pro transfuzi a tou k výrobě léčivých přípravků z plazmy, dále podpořit členské státy při zavádění specializovaných programů pro přímý odběr plazmy (tzv. plazmaferéza), umožnit darování plazmy s příspěvkem s pevnou sazbou tak, aby dárci měli kompenzovány výdaje a nepříjemnosti spojené s darováním (což je v souladu se zásadou dobrovolného bezplatného dárcovství) a dát zelenou koexistenci veřejných středisek pro odběr krve a plazmy spolu se soukromými středisky pro odběr plazmy.
Dosavadní zkušenosti přitom dokazují, že koexistence veřejných a soukromých programů dárcovství plazmy a kompenzace dárcům plazmy nevedou k poklesu dárcovství plné krve. Některé národní studie zároveň ukazují, že profily dárců plazmy a dárců plné krve se liší s tím, že dárci plazmy bývají mladší. To z vlastní zkušenosti potvrzuje i primářka Ústavu imunologie 2.LF UK a FN Motol profesorka Anna Šedivá, podle níž si u nás řada studentů přivydělává darováním plazmy, kdy využívají nejkratší možné intervaly mezi dárcovstvím (tedy dva týdny). Zároveň ale mnohdy dochází k tomu, že ti, kdo začínají s dárcovstvím plazmy, pak bez nároku na kompenzaci darují i plnou krev, a počet dárců plné krve u nás zůstává konstantní.
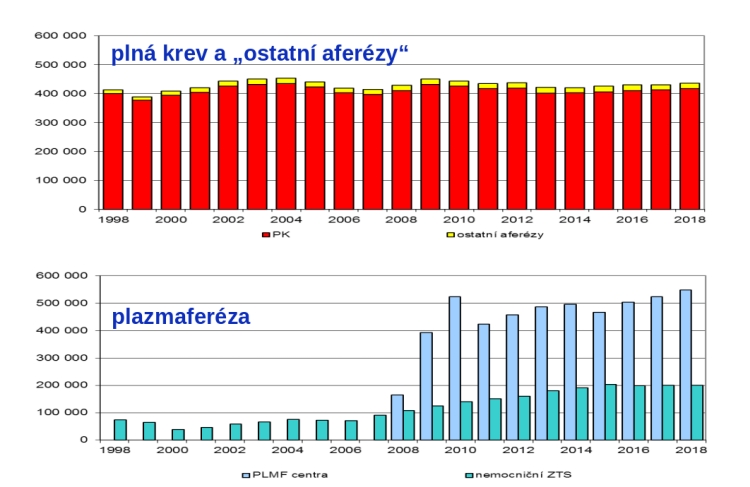
Na druhou stranu je pravda, že v Česku někdy začíná být situace nahuštění transfuzních stanic a soukromých plazmaferetických center na hraně, ovšem ani ne tak proto, že by soukromá plazmaferetická centra přetahovala dárce, ale kvůli nedostatku a přebírání personálu.
Centra si zdraví svých dárců hlídají
Jak už bylo řečeno výše, mají země EU různé přístupy – některé uplatňují příspěvky s pevnou sazbou, jiné proplácejí konkrétní výdaje nebo je kompenzují volnem z práce, slevami na dani, poukázkami nebo jinými způsoby. Celkem 25 zemí EU tak ve finále nějaké kompenzace dárcům poskytuje. Asociace PPTA (Plasma Protein Therapeutics Association) ovšem navrhuje, aby evropská směrnice o krvi ještě upřesnila, že „příspěvek, který je omezen na úhradu výdajů a nepříjemností spojených s každým konkrétním typem dárcovství“, je v souladu s dobrovolným bezplatným dárcovstvím nebo dobrovolným bezpříspěvkovým dárcovstvím.
Na tomto místě připomeňme, že zatímco veřejná střediska často odebírají plnou krev, soukromá centra se soustředí jen na plazmaferézu – a ta je časově náročnější. Zatímco při odběru plné krve je dárce za chviličku hotov, při plazmaferéze se z odebrané plné krve odděluje plazma v separátoru a červené krvinky se dárci vrací, což v závislosti na hmotnosti trvá kolem tři čtvrtě hodiny.
Mohlo by vás zajímat
„Dává smysl dárcům hradit objektivní náklady spojené s darováním. Samozřejmě to musí být regulované a mít jasná pravidla, ale za desítky let a desítky milionů odběrů se ukázalo, že když se to dobře nastaví, nepůsobí to problémy z hlediska bezpečnosti ani dalších věcí,“ domnívá se předseda Sdružení pro plazmaferézu a člen globálního vedení asociace PPTA Milan Malý.

Samozřejmě existují obavy, aby finanční odměna nelákala dárce ze sociálně slabších skupin, u nichž může být vyšší výskyt některých nemocí a stoupl by tak počet záchytů kontaminované plazmy. Zejména u plazmy v soukromých centrech se ovšem provádí přísnější testování než ve veřejných střediscích, a u nás se zatím nikdy nestalo, že by došlo k přenosu nějaké choroby skrze krevní deriváty (více zde).
Lákání pochybnějších dárců by se navíc centrům nevyplatilo. „Nejsnazší způsob, jak může centrum přijít o statut, je nadlimitní záchyt infekčních markerů. Každé centrum totiž musí být zapsáno v plasma master file svého zpracovatele, který vede Evropská léková agentura a kde se mimo jiné sleduje bezpečnost dárcovské populace. Ve chvíli, kdy centrum překročí v záchytech nějakou hranici – například u hepatitidy C jsou to čtyři pozitivně testovaní za rok na 10 tisíc odběrů – , tak centrum nemůže pokračovat ve své činnosti. Je tedy v zájmu samotných center, aby měla dárce co nejzdravější,“ vysvětluje Malý s tím, že pro centra je největší motivace atrahovat zdravé dárce, kteří se pravidelně vrací.
Na místě by bylo alespoň částečné sjednocení napříč EU
Kompenzace za dárcovství tak podle dostupných dat nijak bezpečnost neovlivňuje. „Existují rozsudky a stanoviska, která říkají, že při dodržení postupů správné výrobní praxe není bezpečnostní rozdíl mezi tím, jestli plazma pocházela od dárce bezpříspěvkového, nebo za ni byla poskytnuta kompenzace. Když budeme spoléhat jen na altruistické dárce, museli bychom otevřeně říci, že nebudeme léčit část pacientů. Anebo přijmeme, že lidé nejsou tak úžasní a skvělí, jak by mohli být, ale že občas potřebují k rozhodnutí ke správné věci postrčit. Musíme vnímat rizika s tím spojená a řešit je, získáme však množství plazmy, které pomůže většímu množství pacientů,“ popisuje Milan Malý.

U nás je přitom v porovnání s ostatními státy, kde funguje souběh veřejných a soukromých středisek, poměrně konzervativně nastavena frekvence, jak často může člověk plazmu darovat. Zatímco v Česku jsou to dva týdny, v USA jde o dva dny (u odběrů plné krve či jiných typů dárcovství jsou frekvence odlišné). Primář Oddělení hematologie a krevní transfuze ÚVN Praha a předseda Společnosti pro transfuzní lékařství ČLS JEP Miloš Bohoněk ovšem poukazuje, že někteří dárci mohou být vynalézaví a chodí střídavě do center různých společností, takže ve finále darují plazmu třeba jednou týdně. „Nám všem by tedy velmi pomohl sdílený registr odběrů,“ konstatuje Bohoněk.
Na druhou stranu je fakt, že každý dárce je jiný. Dosavadní studie přitom ukázaly, že vůbec nejlepším ukazatelem stavu dárce a jeho plazmy je hladina celkové bílkoviny a IgG – a v Německu tak mají systém, že pokud dárce dvakrát spadne pod stanovenou hladinu IgG, je pak celoživotně z dárcovství vyloučen. „To vede k tomu, že se management dárcovství dělá individuálně. Víme, že jsou dárci, kteří mohou darovat dvakrát týdně, ale i takoví, u nichž to jde jednou za tři, čtyři týdny právě v závislosti na hladině jejich IgG,“ načrtává Malý.
Každopádně ale rozdílnost systémů napříč Evropou situaci znepřehledňuje, a alespoň částečné sjednocení pravidel by tak nebylo od věci. „Každý stát si dělá, co chce. To je velká chyba. Zatímco třeba Rakousko umožňuje odebírat plazmu po 72 hodinách, u nás jsou to dva týdny. Některý stát zase řekne, že povolí jedno plazmaferetické centrum na 400 tisíc obyvatel, a my jsme schopní ho postavit vedle transfuzní stanice. Neříkám, co je dobře či špatně, ale schází tu jednotná politika, kontrolní a auditní mechanizmy,“ uzavírá poslanec a předseda sněmovního podvýboru pro lékovou politiku, přístrojovou techniku a zdravotnické prostředky Kamal Farhan (Ano).
Jeroným Pardubický